Las deformidades más frecuentes en los niños con parálisis cerebral infantil (PCI) son el pie equino y el desplazamiento de la cadera. Respecto a la segunda circunstancia, en Neurorehabilitación infantil controlamos y tratamos lo que habitualmente se llama “dislocación de cadera”. Ello hace referencia al desplazamiento lateral, gradual de la cabeza femoral respecto al relieve óseo de la pelvis que le da cobertura: el acetábulo.
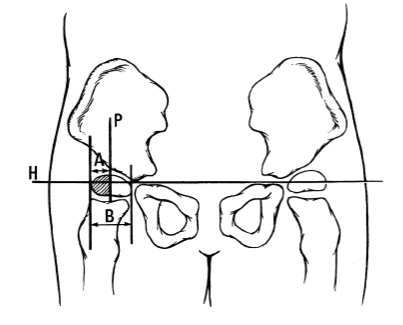
Se define por el denominado porcentaje de migración (PM), que describe qué cantidad de la cabeza femoral está desplazada. Es una medición específica que se realiza sobre la radiografía solicitada por el médico especializado en este tipo de patología. Según este porcentaje se evalúa la severidad del desplazamiento y se ajusta el límite entre subluxación y luxación de cadera. Ello determinará, junto con las condiciones neurológicas, funcionales y clínicas del niño, el tratamiento más apropiado. De acuerdo con el “Consensus Statement on Hip Surveillance for Children with Cerebral Palsy: Australian Standards of Care (2008)” la subluxación de cadera se define por un PM entre 10% y 99%, y la luxación verdadera cuando el desplazamiento de la cabeza femoral respecto al acetábulo es completa (PM 100%). Otras clasificaciones emplean márgenes ligeramente diferentes.
CAUSAS/FACTORES DE RIESGO
Los factores de riesgo para la subluxación de cadera están intrínsecamente unidos a las condiciones clínicas del daño cerebral en estos niños:
- Ausencia de carga: desde el nacimiento, el peso del cuerpo que el niño deposita sobre las caderas al sentarse, ponerse de pie y caminar, va conformando las estructuras óseas. Si un niño no llega a cargar sobre estas estructuras (como en los casos severos de Parálisis Cerebral Infantil) o pierde la capacidad de hacerlo (como en el daño cerebral sobrevenido en edades tempranas), la cabeza femoral y el acetábulo no adoptan la forma que proporciona más estabilidad a la articulación de la cadera. Típicamente, el cuello del fémur quedará más abierto y rotado (coxa valga y anteversión) y el acetábulo no alcanzará la profundidad necesaria (displasia posterolateral).
- Espasticidad y Debilidad muscular: la distribución asimétrica en que la debilidad y la espasticidad aparece típicamente en la musculatura que actúa sobre las caderas favorece el desplazamiento anómalo de las mismas. El desequilibrio de partes blandas generalmente incluye un predominio de los flexores, adductores y rotadores internos frente a los antagonistas.
En niños con Parálisis Cerebral Infantil los estudios recogen una prevalencia muy variable de dislocación de cadera: entre 2 y 75%, resultando más frecuente en aquellos pacientes con lesión cerebral más severa.
Según los factores de riesgo descritos, sabemos que el riesgo en niños con daño neurológico de cualquier causa varía en función de:
- la severidad de la afectación neurológica (principalmente la espasticidad)
- la situación funcional motora (sobretodo la capacidad de bipedestación y marcha).
- determinados signos radiográficos que nos indican la forma de las partes óseas y la progresión del desplazamiento
- la edad (sobretodo en relación al tiempo de evolución de la clínica)
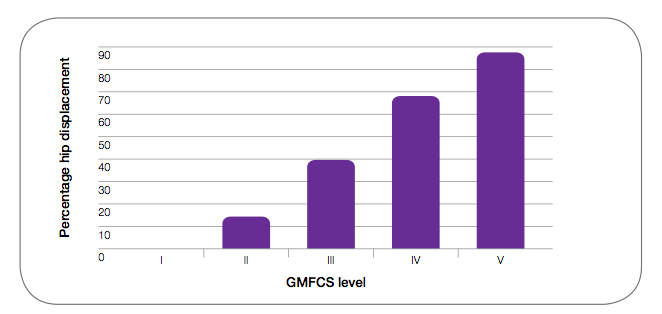
Por ejemplo, en niños con PCI, el riesgo de subluxación de cadera se ha visto directamente relacionado con la “Gross Motor Function Classification System (GMFCS)”. Así, el riesgo progresa de un 0% en niños con capacidad de marcha fisiológica preservada (GMFCS=1) a un 87% en niños con incapacidad completa para la deambulación (GMFCS=V), de acuerdo a este diagrama de barras.
El patrón de marcha también se ha relacionado de forma directa con el riesgo de dislocación de cadera. Se ha establecido una correlación entre la posibilidad de desplazamiento de las caderas y la clasificación de Winters, que describe la forma de caminar de los niños con Parálisis Cerebral Infantil. El mayor riesgo de subluxación de cadera lo presentan los niños con patrón de marcha en equino, rotación interna y flexión de cadera (tipo IV de Winters).
El porcentaje de migración (PM) que hemos descrito es un signo radiográfico que nos puede orientar hacia el riesgo de luxación. Si el PM<30% se considera que el riesgo de luxación es bajo, entre 30 y 60% se habla de un riesgo de 25%, y a partir de un PM>60%, se considera que la evolución natural será siempre la luxación. Otro marcador radiológico que se emplea es el Índice Acetabular.
Respecto a la edad, algunos autores hablan de un riesgo aproximado del 60% de desplazamiento de cadera en niños que a los 5 años no logran caminar. Se sabe que la estabilidad de la cadera y el desarrollo del acetábulo son más precisos si la cabeza femoral está adecuadamente colocada en el acetábulo antes de los 5 años. Estudios previos recomiendan un seguimiento estrecho de la congruencia articular en niños que a los 30 meses no realizan marcha, mientras que otros autores rebajan la edad recomendada para el seguimiento a los 12 meses. Encontramos trabajos que encuentran mayor eficacia de tratamiento específicos (toxina botulínica o cirugía de partes blandas) cuánto más jóvenes eran los niños intervenidos. En el caso concreto de la toxina, los mayores beneficios se obtuvieron en niños menores de 24 meses, aunque el porcentaje de migración fuese mayor que en niños mayores.
CLÍNICA
Las consecuencias clínicas pueden llegar a ser muy severas. Empleando la Internacional Classification of Functioning, Disability and Health (CIF), podemos organizar los síntomas más frecuentes:
– Estructura Corporal y Función:
- Degeneración articular (atritis, artrosis…)
- Dolor
- Limitación del rango articular (rigidez, limitación de la movilidad…)
– Actividad y Participación:
- Limitación de la funcionalidad (bipedestación, gateo y marcha)
- Alteración en el posicionamiento (dificultad para sentarse, ponerse de pie etc.)
- Dificultad para los procesos de higiene y cuidado personal
La evolución natural de las caderas en niños con daño cerebral con los factores de riesgo descritos, es de empeoramiento progresivo. A lo largo de los años y a una velocidad variable en función de la severidad de los factores desencadenantes, los niños van desarrollando un desequilibrio muscular que posteriormente se establece como contracturas fijas de partes blandas, subluxación de la cabeza femoral ,inmadurez en el desarrollo de los huesos, y finalmente luxación de cadera. Por ello, es imprescindible un adecuado seguimiento y tratamiento de los niños con daño cerebral.

En próximos posts hablaremos sobre el diagnóstico y tratamiento de esta patología tan frecuente en daño cerebral pediátrico. Mientras, si quieres realizar alguna consulta no dudes en contactar con cualquier de nuestros centros de daño cerebral.
DIAGNÓSTICO
El diagnóstico de subluxación se realiza fundamentalmente mediante técnicas de imagen, generalmente una radiografía simple anteroposterior de pelvis. También la exploración clínica puede detectar signos clínicos que, asociados a la existencia de los factores de riesgo que conocemos, orientan hacia un posible desplazamiento de la cabeza femoral.
- La exploración radiográfica: se consideran varios parámetros, y la valoración de la evolución se basa sobretodo en la medición del Índice de Reimers y el Ángulo Acetabular
- La exploración clínica: valorar la posible dismetría, la postura en oblicuidad pélvica, la presencia de dolor a la movilización, los rangos de movilidad en extensión, flexión, abducción o rotación
Los síntomas y signos clínicos más evidentes aparecen en fases avanzadas, en casos de luxación franca, por lo que se recomiendan exploraciones radiográficas para detectar el problema en una fase más precoz.
Se considera que la morfología de las caderas de estos niños al nacimiento es normal y que el desplazamiento es progresivo.
No obstante, la evolución sigue un ritmo diferente según cada caso, por lo que establecer un protocolo diagnóstico y de revisiones periódicas en general es complicado. Aunque las recomendaciones varían algo de unos autores a otros, todos coinciden en que se debe mantener una vigilancia estrecha para poder tratar activamente y evitar llegar a la situación de luxación franca de la cadera. En líneas muy generales, se recomienda un control Rx en todo niño con Parálisis Cerebral dipléjica o tetrapléjica a los 2-2,5 años; y al menos una revisión anual en estos pacientes no ambulantes, en el periodo de mayor riesgo, antes de los 8 años.
Como el nivel de control motor grosero (tanto la capacidad de bipedestación y marcha, como el patrón de marcha), es un determinante básico para el desarrollo de la subluxación de cadera, las indicaciones más precisas de controles periódicos están muchas veces determinadas por la clasificación GMFCS o la clasificación del tipo de marcha de Winters, Gage and Hicks, como recogen las recomendaciones detalladas de la Australian Cerebral Palsy Hip Surveillance.
TRATAMIENTO
Tanto el programa de seguimiento como el tipo de abordaje terapéutico va a depender de distintos factores:
– el grado de desplazamiento de la cadera: un porcentaje de migración mayor del 33% es indicativo de subluxación, y exige observación intensa y tratamiento de las contracturas existentes para evitar su progresión.
– el nivel de control motor del niño: la capacidad de sedestación, bipedestación y marcha
– la edad
– la magnitud de los cambios en las estructuras óseas (acetábulo, coxa vara, anteversión femoral, oblicuidad pélvica)
Medidas no quirúrgicas
Con estos abordajes pretendemos evitar o ralentizar al máximo el desplazamiento de las caderas. Los principales objetivos son:
– Mantener las piernas en suficiente abducción y rotación externa el máximo tiempo posible
– Facilitar o aumentar el tiempo de carga en bipedestación
– Proporcionar una adecuada postura en sedestación
– Evitar o corregir el acortamiento de las partes blandas
– Disminuir la espasticidad
Medidas posturales
- Ayudas técnicas para la adecuada postura en sedestación o decúbito: asientos pélvicos, lechos posturales, tacos abductores…
- Ortesis específicas para mantener la abducción y rotación externa de piernas, de uso nocturno o diurno
- Sistemas para facilitar la carga en bipedestación, como un bipedestador o un plano inclinado. Se recomiendan programas de bipedestación asistidas en niños con Parálisis Cerebral incapaces de mantenerse de pie pasados los 12-18 meses. Hay trabajos que sugieren que para la conformación correcta del acetábulo es crucial realizar la carga en etapas precoces, antes de los 5 años de edad. El empleo precoz de ayudas para el manejo postural en general ha demostrado jugar un papel importante en el abordaje de esta patología.
- Fisioterapia: movilizaciones pasivas y asistidas, estiramientos, posturas y maniobras antiespásticas, incentivación del control motor, potenciación global y por grupos musculares…
- Toxina Botulínica: se debe infiltrar en los músculos espásticos que actúan negativamente sobre la posición de la cadera (flexores y abductores fundamentalmente). Se recomienda iniciar las infiltraciones en fases tempranas, incluso antes de 24 meses. Algunos autores indican iniciar las infiltraciones con toxina botulínica cuando el porcentaje de migración es del 10-15%, producido por espasticidad. El mecanismo de acción y eficacia de la toxina se comenta en posts previos
Medidas quirúrgicas
- Intervención sobre partes blandas
- Alargamientos tendinosos: la intervención sobre partes blandas es una cirugía poco agresiva y con una recuperación más sencilla que la intervención sobre elementos óseos. Los alargamientos tendinosos se realizan sobre los músculos espásticos y acortados, implicados en la excesiva flexión y rotación interna de las caderas que predispone a la falta de congruencia articular. Los músculos diana habitualmente son el iliopsoas, los adductores y el grácilis, entre otros.
La cirugía de partes blandas está indicada en casos de subluxación, ya que cuando la cabeza femoral está completamente fuera de la cavidad glenoidea (luxación), la opción quirúrgica implica actuar sobre estructuras óseas. - Intervención sobre elementos óseos: como sabemos, las alteraciones estructurales óseas relacionadas con el desplazamiento de la cadera son principalmente:
- la deformidad del cuello femoral en valgo –coxa valga– (ángulo > 135º) y anteversión (cabeza femoral rotada hacia delante)
- el aplanamiento del acetábulo, o cavidad pélvica donde articula la cabeza femoral. El nivel de profundidad o concavidad se valora radiográficamente con el índice o ángulo acetabular (se considera normal < de 25º en mayores de 6 meses).
Cuando el porcentaje de migración de Reimers es superior al 40%, se considera ya la intervención sobre estructuras óseas, y se habla entonces de tratamiento reconstructivo. Esto incluye la osteotomía femoral y osteotomía acetabular. La indicación de intervenir y el tipo de abordaje debe indicarlo un cirujano ortopédico especializado en este campo.
- Osteotomía femoral: el objetivo es corregir la deformidad en valgo y la rotación en anteversión. Habitualmente se fija el hueso con placas de osteosíntesis.
- Osteotomía acetabular: se suele asociar a la intervención sobre el fémur cuando el índice acetabular es superior al 30º.
Una cirugía de reconstrucción de este tipo supone una complejidad y una agresividad notables, por lo que la indicación debe establecerse cuidadosamente.
Las intervenciones sobre estructuras óseas se acompañan muchas veces de tenotomías o alargamientos de partes blandas. Si la actuación sobre el fémur es insuficiente, se asocia artrotomía y capsulorrafia.
- En casos de pacientes más gravemente afectados (con luxaciones muy crónicas, grandes deformidades, dolor severo etc.) se consideran procedimientos dentro de lo denominado cirugía de salvamento, como la resección de la cabeza y cuello femoral.
- La rizotomía posterior selectiva o la implantación de una bomba intratecal de baclofén pueden ser beneficiosos en tanto en cuanto disminuyen la espasticidad, que sabemos que origina y perpetúa el problema.
Tras una intervención quirúrgica, el niño retoma periódicamente sus actividades habituales. Es fundamental incorporar de nuevo medidas no quirúrgicas y continuar con tratamiento fisioterápico.
Dirección Médica del Instituto de Rehabilitación Neurológica de Hospitales Vithas – VITHAS.
Bibliografía
- Thompson TC. A Guidebook for Hip Surgery in Children with Cerebral Palsy. DEpartment of Orthopaedic Surgery. Chisldren´s Hospital Boston. 2010
- Valenciano I, Dopazo JA, Albiñana J. Osteotomías de caderas en la Parálisis Cerebral. Revista de Ortopedia y Traumatología. Vol 45. Pg 40-45. 2001
- Albiñana Civelti J, Sink E. Problemas de cadera en Ortopedia Infantil. Monografias AAOS-SECOT. Pag 41-44; nº 1. Ed. Médica Panamericana. 2010.
- Macias-Merlo L. Bagur-Calafat C. Girabent-Farres M. Effects of the Standing program with Hip Abduction on Hip Acetabular in Children with Spastic Diplegia Cerebral Palsy. Disability & Rehabilitation. 2015
- https://ausacpdm.org.au/wp-content/uploads/sites/10/2015/06/140070-THOMASON-HipS-booklet-A5_web.pdf
- Pidcock FS, Fish DE et col. Hip Migration in Children with Cerebral Palsy Treated with Botulinum Toxin Type A. Arch Phys Med Rehab. March 2005
- Spiegel DA, Flynn JM. Evaluation and Treatment of Hip Dysplasia in Cerebral Palsy.Orthop Clin N Am 2006
- Pascual-Pascual SI. Tratamiento preventivo y Paliativo con Toxina Botulínica de la Cadera en el niño con Parálisis Cerebral Infantil. Rev Neurol 2003
- http://www.childdevelopment.ca/Libraries/Evidence_for_Practice/Hip_Displacement_and_Dislocation_-_E4P_-_2011_1.sflb.ashx